Dr. Ignevska, Klinika Zhan Mitrev: Përmes edukimit dhe praktikës, zero tolerancë ndaj infeksioneve spitalore
Dr. Katerina Ignevska është mikrobiologe në Klinikën Zhan Mitrev, e cila gjithashtu kryen një rol jashtëzakonisht të përgjegjshëm si drejtoreshë për kualitet dhe kontroll të Infeksioneve intraspitalore. Bisedojmë me të për standardet dhe rregulloret që mbrojnë nga infeksionet spitalore në klinikë, edukimin e stafit dhe mekanizmat e nevojshme që duhet të ketë çdo institucion shëndetësor për të mbrojtur shëndetin e qytetarëve.
A mund të na shpjegoni shkurt metodën dhe standardet me të cilat funksionon klinika, me qëllim mbrojtjen nga infeksionet intraspitalore?
Dr. Ignevska: Përgjegjësia e funksionimit të kontrollit të cilësisë dhe parandalimit të infeksioneve spitalore do të thotë kujdes shëndetësor i sigurt dhe efikas për çdo pacient. Dhe kur flasim për sigurinë e pacientit, më duhet të theksoj se është një proces jashtëzakonisht kompleks që përfshin elementë të shumtë të matshëm dhe fillon që nga hyrja e pacientit në spital, hapi i parë – identifikimi i saktë dhe të gjitha procedurat e mëvonshme mjekësore për diagnostikimin e saktë dhe trajtimin efektiv të pacientit.
Spitali ka të përcaktuara qartë udhëzime të brendshme dhe masa për parandalimin e shfaqjes dhe transmetimit të infeksioneve spitalore, të cilat janë krijuar sipas kërkesave më të larta të akreditimit prestigjioz të JCI, dhe janë përshtatur me kërkesat e rregullores kombëtare në Republikën e Maqedonisë.
Spitali ka mbështetur që në fillim konceptin e tolerancës zero ndaj infeksioneve spitalore, i cili realisht kërkon angazhim maksimal në krijimin e politikave dhe programeve, zbatimin e tyre, edukim të vazhdueshëm dhe ushtrime me të gjithë stafin. Sigurisht, në fund të fundit, monitorimi/kontrolli i të gjitha proceseve është ai që na jep konfirmimin e efektivitetit të masave të përcaktuara dhe të zbatuara.

A kryhet rregullisht edukimi i punonjësve, sa shpesh kryhen kontrollet sanitare dhe cilat janë protokollet për zbatimin e masave mbrojtëse nga infeksioni?
Dr. Ignevska: Parandalimi i infeksioneve spitalore varet proporcionalisht nga niveli i edukimit dhe përgatitjes së të gjithë stafit. Nuk ka të bëjë vetëm me mjekësinë, këtu përfshihet edhe rëndësia e stafit jo mjekësorë dhe njohurive të tyre për mënyrën e transmetimit të infeksioneve, rëndësia e higjienës së dhomave dhe ambienteve të tjera, përdorimi i duhur i dezinfektantëve, përdorimi i duhur i pajisjeve mbrojtëse personale, higjiena e duarve dhe përdorimi i dorezave, përdorimi i objekteve të mprehta, përzgjedhja e mbetjeve, etj. Çdo punonjës i ri merr udhëzime fillestare dhe më pas integrohet në konceptin edukativ që është krijuar dhe ofruar nga Komisioni për Parandalimin e Infeksioneve Spitalore.
Monitorimi dhe vlerësimi i vazhdueshëm i stafit është kyç për planifikimin e mëtejshëm të duhur strategjik dhe optimizimin e proceseve që do të arrijnë një kujdes shëndetësor cilësor.
Për sa i përket kontrolleve sanitare – ato janë në përputhje me rregulloret ligjore, por nga brenda, ekipi i kontrollit të infeksioneve spitalore kryen kontrolle të paparalajmëruara rutinë të stafit dhe ajrit në spital për të ruajtur një mjedis të sigurt për pacientët dhe punonjësit.

Cila është mënyra e izolimit të pacientëve me infeksione të izoluara, cilat janë procedurat në klinikë?
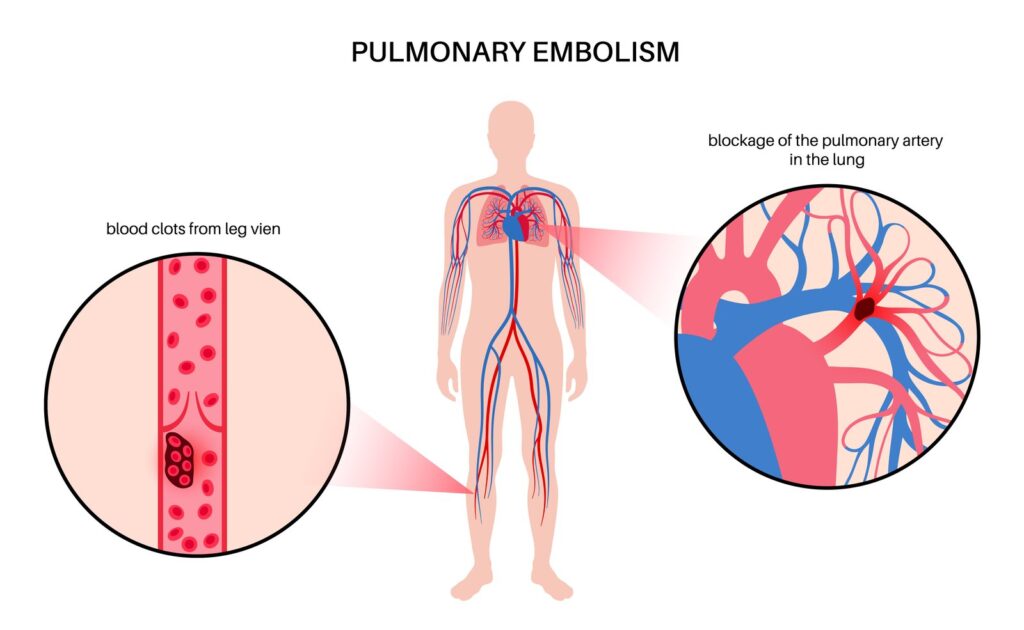
Dr. Ignevska: Parim themelor kur punohet me çdo pacient është respektimi i masave standarde mbrojtëse që janë të njohura dhe univerzale për ne. Një nga mjetet më të fuqishme në procesin e parandalimit të infeksioneve spitalore është izolimi i pacientëve dhe/ose grupimi i duhur i tyre. Në klinikën Zhan Mitrev, të gjithë pacientët me qëndrim në spital (hospitalizim) i nënshtrohen përpunimit mikrobiologjik, i cili pjesërisht ka rëndësi epidemiologjike por edhe diagnostike.
Deri në marrjen e rezultateve, pacientët trajtohen si të “izoluar” që do të thotë se ata janë fizikisht të ndarë nga pacientët e tjerë dhe përdoren pajisje mbrojtëse të rekomanduara në mënyrë të përshtatshme gjatë punës me ta. Për më tepër, siguria e pacientit rritet nga aftësia për të aktivizuar presionin negativ në dhomat ku ka pacient për të cilin rekomandohet izolimi aerogjenik. Kjo krijon një mjedis të sigurt për të gjithë pacientët në spital, vizitorët dhe stafin.
Cili është roli i laboratorit mikrobiologjik në kontrollin e infeksioneve intraspitalore?
Dr. Ignevska: Ekipi i laboratorit mikrobiologjik është në dispozicion të pacientëve në çdo kohë, me qëllim përpunimin e mostrave sa më shpejt të jetë e mundur, dhe detyrimisht, nevojitet raportimi i shpejt dhe në kohë tek mjekët klinik, me rekomandime për marrjen e masave të nevojshme për parandalimin e infeksionit. Qasja multidisiplinare na bën unik dhe jashtëzakonisht efikas në vendosjen e një diagnoze mikrobiologjike në përputhje me diagnozën klinike.

Cilat janë shkaqet e përhapjes së infeksioneve intraspitalore në institucionet shëndetësore dhe a është i nevojshëm adresimi i problemit në nivel kombëtar?
Dr. Ignevska: Infeksionet spitalore janë një sfidë e madhe që është e pamundur të zgjidhet vetëm në nivel institucional. Ne thjesht nuk mund t’i ndajmë pacientët, ata qarkullojnë nëpër institucione sipas nevojave dhe mundësive.
Lufta jonë si institucion do të ishte shumë më e lehtë nëse të gjitha spitalet do të kishin një qasje të unifikuar për ruajtjen e higjienës së ambienteve spitalore, zbatimin e masave të standardeve mbrojtëse, disponueshmërinë e shërbimeve laboratorike mikrobiologjike dhe izolimin në kohë të pacientëve, programet për përdorimin racional të antibiotikëve dhe të gjitha masat e tjera që përbëjnë cilësi dhe siguri në kujdesin shëndetësor.